
Aritmija je bolest kod koje postoji poremećaj brzine ili ritma srčanog rada. U toku aritmije srce može raditi suviše brzo, suviše sporo ili sa nepravilnim ritmom. Ubrzan srčani rad se naziva tahikardija, a usporen bradikardija.
Većina aritmija su bezopasne, ali neke mogu biti ozbiljne ili čak fatalne. Kada srce radi jako brzo ili jako sporo ili nepravilnim ritmom, njegova pumpna funkcija se smanji i ne može da ispumpa dovolno krvi do svih delova tela. To može oštetiti mozak, srce i druge organe.
Da bi se razumele srčane aritmije potrebno je upoznati se sa provodnim sistemom srca.
PROVODNI SISTEM SRCA
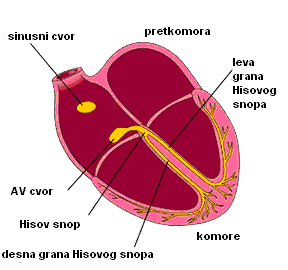
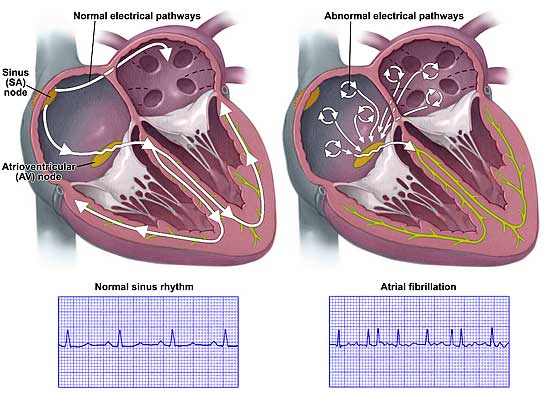
Električni impulsi u srcu dovode do grčenja (kontrakcije) srčanog mišića (miokarda). Impulsi se stvaraju u desnoj pretkomori u tzv. SA čvoru koji se naziva i „prirodni pacemaker srca“. Nadražaj se dalje prenosi do AV čvora koji se nalazi u donjem delu desne pretkomore, u kom se impulsi usporavaju pre nego što uđu u komore, a zatim kroz tzv. Hisov snop do Purkinjeovih vlakana. Usporavanje nadražaja u AV čvoru je značajno jer omogućava da se petkomore i komore grče u različito vreme. Ova mreža sprovodi nadražaje do mišića komora i izaziva njihovu kontrakciju (grčenje). Ova kontrakcija omogućava ispumpavanje krvi iz srca u pluća i ostale delove tela. Ako dođe do nemogućnosti stvaranja impulsa u SA čvoru, nadražaji će se stvarati u AV čvoru ili nižim nabrojanim strukturama, ali usporenim ritmom.
SA čvor šalje impulse određenom brzinom (frekvenca srca). Normalna frekvenca srca u stanju mirovanja je od 60-100/min. Međutim, frekvenca se menja u toku telesnog opterećenja, spavanja, stresa ili hormonalnih faktora. U toku spavanja frekvenca može pasti do 40/min, a u toku fizičkog opterećenja porasti na 160/min. Aritmija može da se javi i kod zdravog srca.
ŠTA SVE MOŽE IZAZVATI ARITMIJE SRCA?
- UZROCI OD STRANE SRCA
- UZROCI OD STRANE DRUGIH ORGANA – bolesti štitaste i nadbubrežne žlezde, bolesti pluća, bubrega, digestivnog trakta, nervnog sistema…
- OPŠTI POREMEĆAJI U ORGANIZMU (gubitak minerala i tečnosti, uzimanje nekih lekova (Digitalis, lekovi za izbacivanje tečnosti iz organizma, lekovi za lečenje aritmije itd), konzumiranje droga, alkohola, pušenje, povišena telesna temperatura, pad arterijskog krvnog pritiska, pad koncentracije kiseonika u krvi itd).
SRČANI UZROCI
- POREMEĆAJA STVARANJA NADRAŽAJA (ćelije koje normalno proizvode električni signal, ne funkcionišu normalno ili se nadražaji stvaraju u drugim ćelijama srca koje inače ne proizvode električne signale)
- POREMEĆAJA PROVOĐENJA NADRAŽAJA (provođenje električnih signala je usporeno ili blokirano).
TAHIKARDNI POREMEĆAJI SRČANOG RITMA (ubrzani srčani ritam)
Frekvenca >100/min, pravilan ili nepravilan ritam (tahiaritmija). Mehanizam je zasnovan na fokalnim impulsima ili reentry fenomenu.
Fokalni impulsi nastali usled smetnji u stvaranju električnih impulsa u srcu:
- Povećani automatizam: nadražljivost u SA čvoru ili Purkinjeovim vlaknima je pojačana.
- Abnormalni automatizam: U pretkomorskim ili komorskim strukturama koje nemaju osobinu “prirodnog pacemakera” nastaje spontani nadražaj.·
- Triger aktivnost: kao ishod patološkog naknadnog potencijala. Triger aktivnost uvek predhodi (npr aritmije u okviru hipokalijemije, hiperkalcijemije, usled postojanja bradikardije, zatim kod intoksikacije digitalisom itd).
Fokalni impulsi nastali usled smetnji u provođenju električnih impulsa u srcu:
- „Reentry“ (kružna nadražljivost): Impuls je u jednom smeru blokiran, a u drugom smeru nastavlja da se sprovodi. Nadražaj nastaje ponovo nakon oporavka prvobitnog blokiranog sprovodnog puta (manjak podražljivosti) i time se kružni nadražaj zatvara.
TAHIKARDIJE POREKLOM IZ PRETKOMORA:
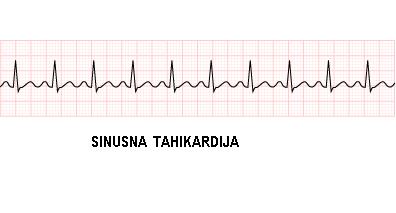
- 1) SINUSNA TAHIKARDIJA – porast srčane frekvence iznad 100/min koji postepeno nastaje i prestaje (najčešće nastaje usled telesnog napora, povišene telesne temperature, anemije, pada koncentracije kiseonika u krvi, psihičke napetosti, poremećaja rada štitaste žlezde, preteranog unosa alkohola, kofeina, nikotina, bolesti sinusnog čvora). Obično ne remeti punjenje komora ukoliko ne pređe frekvencu od 180/min. Važno je otkriti uzrok tahikardije i lečiti ga. Sinusna frekvenca se mora usporiti ako na toj frekvenci dolazi do pojave ishemije srca, tj srce ne dobija dovoljnu količinu kiseonika. Najčešće se u terapiji koriste beta blokeri.
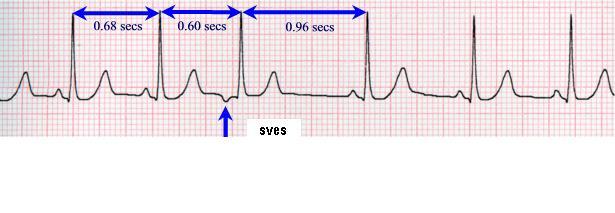
- 2) SUPRAVENTRIKULARNE EKSTRASISTOLE (SVES) – pretkomorske (potiču iz pretkomora ili AV čvora). Mogu da se jave i kod zdravih ljudi i ako su retke i ako ne strvaraju simptome, ne leče se. One mogu biti i preteča težih aritmija kao što su treperenje i lepršanje pretkomora. Simptomi: osobe koje imaju SVES mogu imati osećaj preskakanja srca ili probadanja u grudima. Lečenje: SVES se leče ako su česte, ako daju simptome.
- 3) SUPRAVENTRIKULARNA TAHIKARDIJA (SVT ili PSVT) – paroksizmalna supraventrikularna tahikardija) – ubrzani srčani rad frekvence oko 150-220/min. Brzi, ali regularan ritam koji potiče od pretkomora. Karakteristično je da tahikardija počinje i završava se naglo. Javlja se najčešće u dva oblika:
- Nodalna tahikardija (najčešće nastaje zbog postojanja dva funkcionalna puta u samom AV čvoru, pa dolazi do kružnog kretanja impulsa. Kružno kretanje impulsa može nastati i u SA čvoru i pretkomorama. Javlja se kod bolesnog srca, a i kod zdravog srca usled stresa ili pojačane fizičke aktivnosti, češće kod žena. Simptomi: naglo nastalo lupanje srca koje može trajati nekoliko minuta ili više sati, pa i dana. Ponekad se javlja i nesvestica. Kod bolesnika sa bolesnim srcem (koronarna bolest, miokarditis, hipertenzija, srčane mane) može uzrokovati pogoršanje ishemije srca (bolovi u grudima) ili pumpne funkcije (može nastati naglo srčana slabost sa gušenjem i voda u plućima). Lečenje: Tahikardija se može ponekad zaustaviti nadražajem vagusa (parasimpatički nerv) tzv. Valsalva manevrom koji se izvodi napinjanjem stomačnih mišića u trajanju od 3-4 sekunde ili tako što se prstima zatvore nozdrve a zatim umerenom silom duva vazduh prema nosu kao kada je zapušen nos (manevar ponoviti više puta). Kašalj takođe nardažuje vagusni nerv. Ova aritmija ne ugrožava život pacijenta ako je srce zdravo, ali ako napad dugo traje daju se antiaritmici da bi se napad prekinuo ili se radi električna konverzija ritma. Ako se napad ponavlja daju se antiaritmici radi prevencije napada
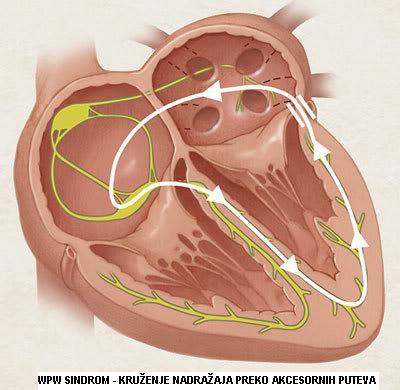
- Supraventrikularna tahikardija preko akcesornih puteva: WPW sy (preko Kentovog puta) u zdravom srcu jedini put kojim se impulsi prenose je: iz SA čvora u AV čvor, pa preko Hisovog snopa u komore. U AV čvoru se impulsi usporavaju, što omogućava kontrakciju pretkomora pre kontrakcije komora kako bi bilo dovoljno vremena da se krv iz pretkomora ubaci u komore. Međutim, kod nekih ljudi postoje pored Hisovog snopa i dodatni (akcesorni) putevi kojima se impulsi mogu sprovoditi iz pretkomora u komore. Oni se nalaze oko srčanih zalistaka (u valvularnom prstenu). Preko ovih puteva dolazi do kruženja impulsa između pretkomora i komora. Tahikardija započinje atrijskom ekstrasistolom (SVES), impuls prođe najčešće preko Hissovog snopa u komore, a zatim se preko akcesornog puta vraća u pretkomore. Međutim dešava se i obrnuto, prvo ide preko akcesornog puta, a zatim se vraća preko Hisovog snopa… i proces traje. Lečenje: iako je većina osoba sa WPW sindromom asimptomatična u toku života, ipak ova aritmija može biti vrlo opasna jer nosi rizik od smrtnog ishoda (<0,6%). Daju se antiaritmici u akutnom napadu i za prevenciju ponovnih napada. Ako pacijent u akutnom napadu ne reaguje na antiaritmike, primenjuje se električna konverzija ritma. Ako se napadi ponavljaju i pored medikamentoznog lečenja, primenjuje se radiofrekventna ablacija. Preko katetera se ulazi u srce i isporuči lokalno radiofrekventna energija radi destrukcije abnormalnog električnog puta.
- LEPRŠANJE PRETKOMORA (ATRIJALNI FLATER): nastaje usled patološkog automatizma pretkomora pri čemu je frekvencija pretkomora 250-350/min. AV čvor nije u stanju dovoljno da uspori impulse iz pretkomora, pa propušta svaki 2. ili 3. impuls, te je frekvenca komora takođe ubrzana. Najčešće se javlja usled organskog obolenja srca (koronarna bolest, srčane mane, srčana slabost) ili pojačane funkcije štitaste žlezde. Simptomi: zavise od frekvence komora. Ako je ona velika mogu se javiti bolovi u grudima, znaci popuštanja srca, nesvestice…Obično prelazi u treperenje pretkomora tj. fibrilaciju pretkomora ili tzv. apsolutnu aritmiju.
- TREPERENJE PRETKOMORA (FIBRILACIJA ATRIJA): frekvenca pretkomora je oko 350-600/min. Nastaje zbog kruženja impulsa u pretkomorama ili ako postoji više ektopičnih centara u pretkomorama koji stvaraju impulse. Ovo je česta aritmija kod starijih ljudi (oko 8% ljudi preko 80god). Može trajati kratko ili ako se pretkomore uvećaju, ova aitmija traje godinama jer je u tom slučaju konverzija ritma u sinus skoro nemoguća. Najčešće nastaje zbog organskog obolenja srca (koronarna bolest, srčane mane, hipertrofična kardiomiopatija, perikarditis, predhodna operacija na srcu), hipertenzije, bolesti pluća (pneumonija, embolija pluća, tumor pluća), pojačane funkcije štitaste žlezde, trovanja ugljen-monoksidom, prekomernim unosom alkohola itd. Pretkomore trepere, skoro nema kontrakcije i vrlo često dolazi do stvaranja tromba koji mogu da se izbace u cirkulaciju i izazovu emboliju arterija. Usled toga može nastati moždani udar, infarkt srca, pluća, burega, creva, embolija ekstremiteta itd. Simptomi: najčešće zavise od frekvence komora. Neki pacijenti nemaju nikakve simptome, a drugi mogu osećati lupanje i preskakanje srca, bolove u grudima, gušenje, mogu se javiti znaci zastoja na plućima, znaci arterijske embolije. Lečenje: u akutnim situacijama kada postoji hemodinamska nestabilnost (pad arterijskog pritiska, znaci srčane slabosti, nesvestica) mora se hitno usporiti frekvenca komora antiaritmicima ili električnom konverzijom ritma (opasna zbog mogućeg postojanja tromba u pretkomorama, koji na taj način mogu da se ubace u cirkulaciju). Uvodi se terapija koja sprečava tromboembolijske komplikacije (antiagregaciona terapija (aspirin), antitrombocitna (tiklopidin, klopidogrel) ili antikoagulantna terapija (heparin, oralni antikoagulansi); simptomatska terapija. Indikacije za antikoagulantnu terapiju su: kod osoba starijih od 75 godina; postojanje hipertezivne bolesti srca; predhodno nastale embolije ili TIA (napad prolazne ishemije obično u mozgu); oštećena funkcija leve komore srca). Ako je atrijalna fibrilacija novonastala, lakše je prevesti pacijenta u sinusni ritam. Ako je to nemoguće, u daljem toku lečenja vrši se profilaksa recidiva. Daju se lekovi koji održavaju frekvencu komora ispod 100/min, a ako pacijent ne reaguje na terapiju ili kod mlađih pacijenata koji imaju česte epizode ove tahiaritmije, razmatra se radiofrekventna ablacija. Kod nekih pacijenata sa postojećom bolešću SA čvora, može se smanjiti incidenca atrijalne fibrilacije elektrostimulacijom pretkomora. Kod pacijenata kod kojih se planira OP srca može se izvršiti i hirurška procedura tzv. „Maze – operacija“.
Pravilno merenje frekvence komora tj. pulsa u ovom slučaju je na grudnom košu, jer se ne prenosi svaka kontrakcija komora na periferiju. Tako ako bolesnik meri puls na ruci, može izmeriti 70/min, a frekvenca komora može biti 120/min.
TAHIKARDIJE POREKLOM IZ KOMORA:
- 1) KOMORSKE EKSTRASISTOLE (VENTRIKULARNE EKSTRASISTOLE – VES): su prevremeni srčani otkucaji koji nastaju zbog nadržaja koji potiču iz nekog ektopičnog centra u komorama. Mogu se javiti i kod zdravih ljudi usled pojačane aktivnosti simpatičkog nervnog sistema (stres, telesni napor – na višim frekvencama srca), usled pušenja, nakon uzimanja alkohola, kofeina, kokaina. Često se javljaju kod koronarne bolesti srca usled ishemije srčanog mišića, nakon stvaranja ožiljnog tkiva u srcu (posle infarkta srca, miokarditisa, operacija na srcu), kod prolapsa mitralne valvule, srčane slabosti, smanjene količine kalijuma (uzimanje diuretika-lakova za izbacivanje tečnosti) ili magnezijuma u krvi, kao posledica poremećene funkcije štitaste žlezde ili kao posledica uzimanja nekih lekova (antiaritmika, Digitalisa). Ove VES, koje se javljaju kod organskih bolesti srca su opasne (naročito često se javljaju u akutnom infarktu srca) jer mogu dovesti do treperenja komora srca i do smrti. Simptomi: osoba koja ima VES može osećati preskakanja srca, bol u grudima, umor ili nema nikakve simptome. Lečenje: leče se ako daju simptome kod zdravih; ako postoji organsko obolenje srca leči se osnovna bolest i ekstrasistole koje su česte (>720/ 24 h), zatim u akutnim napadima ekstrasistola kada se javljaju VES po tipu bigeminije (svaka druga), trigeminije (svaka treća), ventrikularna tahikardija (tri VES i više u nizu). Kada je pacijent hemodinamski nestabilan mora se brzo reagovati i korigovati ritam. VES mogu vrlo često kod organske bolesti srca dovesti do ventrikularne tahikardije (VT) i ventrikularne fibrilacije (VF) koja dovodi do smrtnog ishoda. Naročito su opasne VES koje padaju na T talas (tzv R/T fenomen), jer mogu izazvati ventrikularnu fibrilaciju. Ako pacijent ne reaguje na medikamentoznu terapiju i ima često epizode ventrikularne tahikardije, razmatra se ugradnja kardioverter defibrilatora. To je aparat poput pacemakera, koji prepoznaje ventrikularnu fibrilaciju i u tom momentu ispali električni impuls koji izvrši defibrilaciju. Ovaj aparat štiti pacijenta od naprasne smrti. Pacijenti će različito reagovati na antiaritmike. Treba naći za svakog pacijenta antiaritmik koji mu najviše odgovara. Međutim, i pored lečenja, pacijent može imati VES, ali u mnogo manjem broju. Antiaritmici mogu takođe izazvati aritmije, tzv. proaritmije, koje treba prepoznati i promeniti terapiju. Pacijenti koji osećaju preskakanje imaju strah od lošeg ishoda jer smatraju da im terapija ne pomaže. Nema idealnog antiaritmika koji će potpuno izlečiti poremećaje ritma. Cilj je da se pacijent zaštiti od težih oblika aritmije sa lošim ishodom. Zbog toga su jako važne redovne kontrole kod kardiologa.
- 2) VENTRIKULARNA TAHIKARDIJA (VT): (komorska) je opasna po život jer često vodi u ventrikularnu fibrilaciju i zastoj srca. Ako traje više od 30 sekundi, to je postojana VT. Najčešće nastaje usled koronarne bolesti srca, u akutnom infarktu srca ili može biti uzrok naprasne smrti kod pacijenata bez simptoma. Nekad je ona prva manifestacija koronarne bolesti srca. Često nastaje kod pacijenata koji imaju pozitivnu porodičnu anamnezu o naprasnoj smrti. Lečenje: u akutnim stanjima daju se odgovarajući antiaritmici, ako nema reakcije, pacijent se uvodi u kratkotrajnu intravensku anesteziju (amp Bensedin i.v) i radi se električna konverzija ritma (DC šok).
3) VENTRIKULARNA FIBRILACIJA (VF):
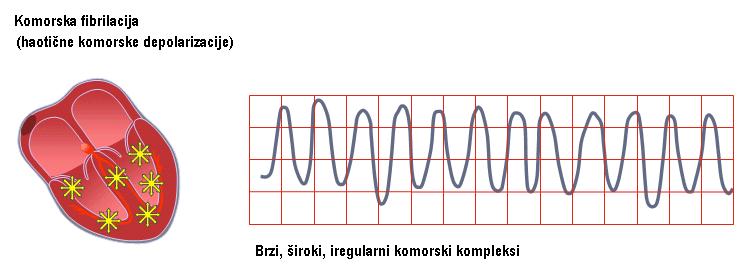
treperenje komora može biti pokrenuto ventrikularnom ekstrasistolom (VES) ili nastati nakon ventrikularne tahikardije (VT). Uglavnom nastaje kod organske bolesti srca (koronarna bolest, miokarditis, srčane mane, kardiomiopatije, WPW sy…). Može nastati nakon udara električne energije. Simptomi: bolesnik gubi svest i ubrzo nastaje srčani zastoj. Lečenje: defibrilacija (DC šok).
BRADIKARDNI POREMEĆAJI SRČANOG RITMA
Bradikardija je usporenje srčanog rada ispod 60 otkucaja u minuti.
Uzoci mogu biti srčanog i nesrčanog porekla.
NESRČANI UZROCI su: uzimanje nekih lekova; poremećaji elektrolita (hiperkalijemija, hipokalcijemija), poremećaji funkcije endokrinih žlezda (smanjena funkcija štitaste žlezde); snižena telesna temperatura; prevaga parasimpatičkog nervnog sistema; neurološki poremećaji; dugotrajno ležanje.
UZROCI OD STRANE SRCA: koronarna bolest srca, srčane mane, degenerativni primarni električni poremećaji. Najčešći uzroci bradikardije srčanog porekla su: poremećaji koji nastaju u SA čvoru i u AV čvoru.
- 1) Poremećaji funkcije SA čvora:
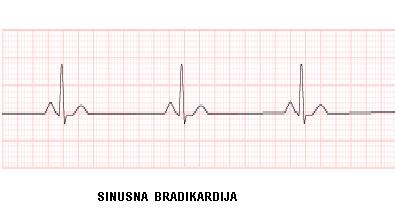
- Sinusna bradikardija – Pad frekvence srca ispod 60/min Može biti: Fiziološka: u snu, kod mlađih muškaraca i kod utreniranih zbog vagotonije.Patološka: stalna frekvenca <40/min. Tipična za sindrom SA čvora. Često nastaje i kod infarkta srca, kod nadražaja vagusa, kod aortne stenoze, ateroskleroze u starih; kod ekstrakardijalnih bolesti (smanjene funkcije štitaste žlezde), kod mehaničkog draženja vagusa (pritisak na karotidni sinus), vazovagalna reakcija (bradikardija i pad) ili medikamentozno izazvana (digitalis, beta-blokeri, antiaritmici itd). Simptomi: osobe su uglavnom bez simptoma. Eventualno, problem može biti nemogućnost porasta frekvence u toku napora, palpitacije (usporen rad srca sa jakim udarima), nesvestica (samo kod sinusnog zastoja). Lečenje: kod asimptomatskih bolesnika nije potrebno lečenje. Isključiti lekove koji mogu dovesti do bradikardije (beta blokeri, kalcijum-antagonisti, digitalis, antiaritmici).
- Sindrom bolesnog sinusnog čvora (SSS – sick sinus syndrome): postoji poremećaj automatizma ili nemogućnost sprovođenja impulsa iz SA čvora na okolinu („exit block“). Simptomi: zavise od stepena težine bradikardije – umor, omaglica, gubitak svesti. Obično se javlja kod starih osoba zbog degenerativnih promena u SA čvoru kao posledice starenja. Broj srčanih otkucaja se u naporu ne povisi adekvatno, tako da ove osobe imaju izražen zamor u naporu. Lečenje: ako bolest daje simptome, obično je potebna ugradnja pacemakera.
- Tahikardno-bradikardni sindrom: pacijent ima epizode ubrzanog i usporenog rada srca. Lečenje: najčešće je potrebna ugradnja pacemakera kojim se kontroliše rad srca.
- SA blokovi: 1. SA blok I stepena: ne prepoznaje se na običnom EKG-u. 2. SA blok II stepena (tip I): intervali između grčenja pretkomora se postepeno produžavaju dok ne izostane jedna kontrakcija pretkomora. (Tip II): pravilni intervali između kontrakcija pretkomora dok jedna iznenada ne izostane. 3. SA blok III stepena: sinusni arest – asistolija koja traja nekoliko sekundi. Simptomi: zavise od frekvence srca. Ako sinusni zastoj dugo traje, može doći do gubitka svesti. Lečenje: isključivanje lekova koji magu dovesti do bradikardije (beta-blokeri, digitalis, antiaritmici), regulisanje elektrolitnog dizbalansa, u hitnim stanjima daje se Atropin, Orciprenalin, Adrenalin. U slučaju teže hronične bradikardije ili velikih pauza (> 3 sekunde), kad se isključe svi uzroci, ugrađuje se pacemaker.
- 2) Smetnje AV provođenja:
- Autonomni nervni sistem (simpatikus i parasimpatikus) utiče na promene AV provođenja. Nadražaj parasimpatikusa izaziva usporavanje provođenja kroz AV čvor.
- Stanja i bolesti koje utiču na AV provođenje: infarkt srca, preterana upotreba lekova (beta blokeri, kalcijum antagonisti, digitalis), akutne infekcije (upala srčanog mišića-miokarditis, reumatska groznica), kalcifikacije, degeneracije u AV čvoru, lajmska bolest, nakon operacije srca.
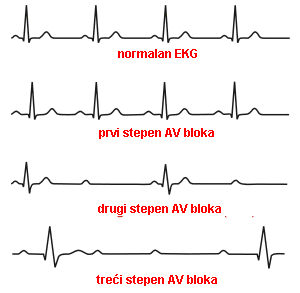
- AV blok I stepena: blago kašnjenje provođenja iz pretkomora u komore. Može se naći kod zdravih osoba, a učestalost se povećava sa godinama. U osoba od preko 60 godina učestalost je preko 5%. Može predstavljati početak degeneracije AV čvora. Simptomi: osoba je obično bez simptoma, a blok I stepena se slučajno otkrije na EKG-u. Lečenje: kod zrdavih osoba bez simptoma nije potrebno lečenje. Kod sumnje na koronarnu bolest srca daju se antiishemijski lekovi. Izbegavati lekove koji usporavaju provođenje preko AV čvora (beta-blokeri, neki kalcijum-antagonisti). Potrebne su kontrole EKG-a jer ponekad postoji mogućnost da blok pređe u viši stepen bloka.
- AV blok II stepena: može da se manifestuje kao:
- 1. Wenckebach – progresivno kašnjenje provođenja pri čemu se jedan nadražaj iz pretkomora blokira u AV čvoru i ne sprovede na komore. Javlja se u oko 1-2% zdravih, mladih ljudi, naročito za vreme sna i kod sportista usled prevage parasimpatičkog nervnog sistema. Simptomi: obično nisu prisutni. Lečenje: kod zdravih osoba ako je frekvenca srca normalna nije potrebno lečenje. Pacijenti kod kojih postoji sumnja na koronarnu bolest dalje se ispituju u tom pravcu i leče se antiishemijskim lekovima. Treba izbegavati lekove koji blokiraju AV provođenje (beta-blokeri i kalcijum antagonisti). Neophodne su povremene kontole EKG-a. Ugradnja pacemakera je potrebna jedino ako uz ovaj blok postoji istovremeno poremećaj provođenja ispod Hisovog čvora dokazan elektrofiziološkim ispitivanjem.
- 2. Mobitz II – pojedinačni nadražaji se blokiraju bez kašnjenja u provođenju (npr dva nadražaja se sprovedu, a jedan ne ili se tri sprovedu, pa se jedan blokira). Javlja se kod organskih oboljenja srca (koronarne bolesti, infarkta srca, miokarditis, kardiomiopatije). Simptomi: zavise od frekvence komora. Ako je ona ispod 40/min, ili ako postoje velike pauze u grčenju komora (>3 sekunde) može nastati umor, nesvestica i gubitak svesti. Lečenje: obično je potrebno davanje Atropina radi ubrzanja frekvence srca ili ugradnja pacemakera. Indikacije za pacemaker su: kod simptomatičnih pacijenata; kod frekvence srca <40/min ili pauze > 3 s; ako blok nastane nakon radiofrekventne ablacije ili ako blok perzistira nakon OP srca; kod AV bloka tip II sa širokim komorskim kompleksima (kod uskih QRS neobavezno); kod predhodnih neuromuskularnih bolesti. Najbolje je imitirati fiziološki sistem, zbog čega se ugrađuje po mogućnosti DDD (jedna elektroda je u pretkomori, a druga u komori) ili VDD pacemaker (stimulacija komorske kontrakcije nakon spontane kontrakcije pretkomora).
- AV blok III stepena: postoji kompletni blok u AV čvoru, te se ni jedan nadražaj ne prenese sa pretkomora na komore. Pretkomore rade svojim ritmom, a komore nezavisno od pretkomora, svojim ritmom pod uticajem svog vodiča. Što je niže lokalizovan vodič u komorama, to je niža njegova frekvenca, širi QRS komplex i nestabilniji ritam. Ako je brzina komorskih nadražaja veća od pretkomorskih nastaje AV disocijacija. Najčešće se javlja kod koronarne bolesti srca, u akutnom infarktu srca, a može biti i urođen (Lenegre-Lev-ov sindrom) što je retko. Simptomi: zavise od frekvence komora. Ako je ona ispod 40/min nastaje umor, nesvestica i gubitak svesti (Adam-Stokes-ov sindrom). Uz to se javljaju i simptomi osnovne bolesti npr. bolovi u grudima, otežano disanje, edem pluća itd. Lečenje: Asimptomatski kongenitalni AV blok III: bez terapije, kontrola toka. Simptomatski kongenitalni AV blok III: implantacija pacemakera DDD/R. Simptomatski stečeni AV blok III: implantacija pacemakera DDD/R za prevenciju Adams-Stokesovih napada
- 3) Smetnje provođenja ispod AV čvora – infra-Hisni blok
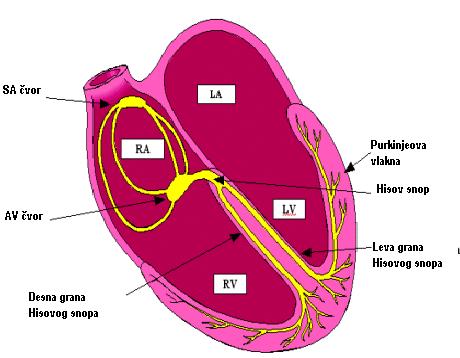
Hisov snop se grana na dve grane: levu (koja se grana na dva fascikulusa – prednji i zadnji) i desnu. Ako u toku organske bolesti srca (koronarna bolest, infarkt srca, nakon operacije srca) bude oštećena neka od ovih grana ili fascikula, dolazi do gubitka sinhronizacije rada komora, pa u nekim slučajevima i do pada minutnog volumena srca (količina krvi koju srce ispumpa za jedan minut).
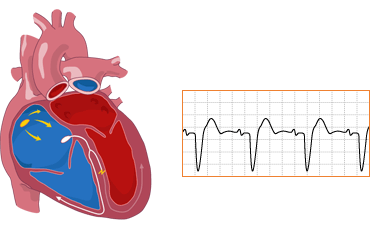
- Blok leve grane Hissovog snopa
- blok prednjeg fascikulusa leve grane (prednje levi hemiblok)
- blok zadnjeg fascikulusa leve grane (zadnje levi hemiblok)
- Blok desne grane Hissovog snopa
Simptomi: osoba ne mora osećati nikakve simptome, blok se otkrije slučajno na EKG-u. Međutim, ako je blok veći, tj. zahvata veliki deo provodnog sistema, ili je udružen sa značajnim oštećenjem mišića komora, može biti znak ozbiljnog oboljenja srca. Blok leve grane može maskirati ishemiju srca ili novonastali infarkt srca koji, u tom slučaju, ne može da se prepozna na EKG-a. Zbog toga, kod svake sumnje na infarkt određuje se nivo srčanih enzima.
ŠTA JE SVE POTREBNO ZA POSTAVLJANJE DIJAGNOZE ARITMIJA?
Radi procene aritmija i odluke za terapiju, potrebna je:
- EKG dokumentacija aritmije.
- Dijagnostika osnovnog kardijalnog obolenja: vrsta bolesti, procena funkcije komora. Procena aritmije i dalja terapija zavisiće od tipa i težine osnovne bolesti.
- Tražiti ekstrakardijalne faktore, koji mogu prouzrokovati aritmiju ili joj ići u prilog (bolest štitaste žlezde, elektrolitni dizbalans, infekcije, anemija…).
- Psihosomatska dijagnostika i terapija.
Vrlo je važno odgovoriti na sledeća pitanja:
- Da li su otkucaji srca, kada osećate tegobe, brzi ili spori, regularni ili ne?
- Da li ste osećali vrtoglavicu ili ste čak i izgubili svest?
- Da li ste imali bolove u grudima, gušenje ili neke druge tegobe za vreme aritmije?
- Da li je aritmija nastala u miru ili za vreme napora?
- Da li je aritmija nastala i prestala naglo ili postepeno?
- Da li je neko u vašoj porodici imao aritmije?
- Da li je neko u porodici imao srčanu bolest ili povišen krvni pritisak?
- Da li je neko u porodici naprasno umro?
Kliničko ispitivanje
Opsežan fizikalni pregled je neophodan. Važan je i ekstrakardijalni nalaz.
Ovim pregledom treba da se otkrije mogući uzrok aritmije:
- Akutna srčana bolest, npr infarkt srca?
- Ekstrakardijalni poremećaj, npr poremećaj funkcije štitaste žlezde?
- Hronična srčana bolest npr. ishemijska bolest srca, kardiomiopatija, bolest srčanih zalistaka?
- Primarni električni poremećaji kod zdravih?
Neinvazivna dijagnostika:
- EKG u miru.
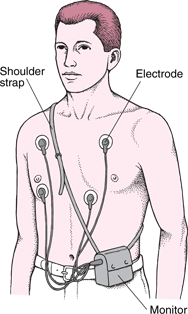
- 24h EKG (Holter): pacijent nosi mali aparat sa elektrodama koje se zalepe za grudni koš i 24 h se vrši snimanje EKG-a. Tada se dobijaju informacije o postojanju poremećaja ritma, vremenu kada se oni pojavljuju, a pacijent može beležiti šta je u to vreme radio (da li je mirovao, spavao ili bio fizički aktivan). Neke aritmije se pojavljuju retko, a mogu biti vrlo opasne. Tada se koristi tzv. “Event monitor” –mali aparat koji pacijent sam postavlja kada oseti aritmiju. On snima poremećaje ritma tako što ga pacijent aktivira pritiskom na dugme onda kada oseti simptome. Postoji i tzv. “Loop monitor” – koji se implantira ispod kože pacijenta, a funkcija mu je da snimi aritmije koje se retko pojavljuju i ne registruju se u toku 24 h Holter monitoringa. Ovaj aparat ne snima stalno EKG već u zavisnosti kako je programiran, snimi samo poremećaje ritma kada se pojave ili ga pacijent uključi kada oseti simptome. Koristi se kod pojave sinkopa kojima se ne zna uzrok, a može biti postavljen ispod kože pacijenta 12-24 meseca.
- Ehokardiografija – ultrazvuk srca
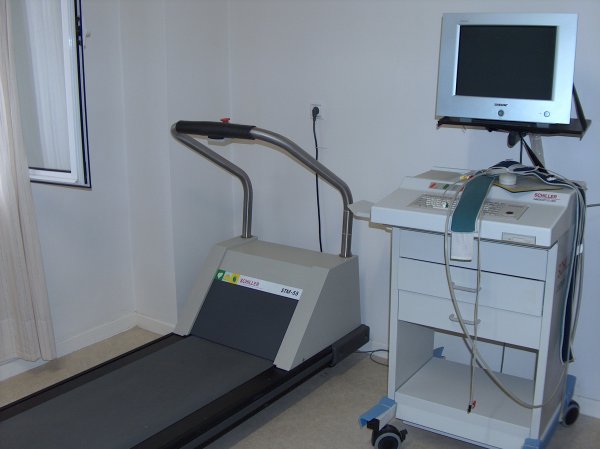
- EKG u opterećenju: daje nam odgovor da li postoji ishemija kao mogući uzrok aritmije.
- MRI srca: metoda izbora za Dg displazije desne komore.
- Internistička osnovna laboratorija. osnovna laboratorija.
Invazivna dijagnostika:
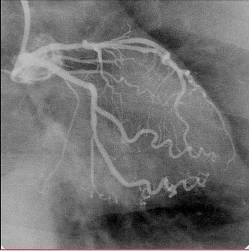
- Koronarografija: dokumentovanje strukture osnovne bolesti, što je u osnovi aritmije. Osim terapijskih indikacija značajno je i za procenu prognoze.
- Elektrofiziološka Dg: je najpreciznija metoda za snimanje i postavljanje dijagnoze aritmija. Elektrofiziološko ispitivanje vrši elektrofiziolog, kardiolog koji je specijalizovan za aritmije srca, u laboratoriji za elektrofiziologiju. Pod kontrolom rentgena ubacuje se kateter preko periferne vene do srca. Snimaju se električni signali radi procene električne funkcije srca. Programiranom električnom stimulacijom izazivaju se aritmije i određuje njihova priroda i lokalizacija. U toku ovog ispitivanja procenjuje se potreba za ugradnjom pacemakera ili kardioverter defibrilatora, a ako je potrebno, može se uraditi i ablacija. Ako je već započeta antiaritmijska medikamentozna terapija, elektrofiziološkim ispitivanjem se može dokazati koliko terapija može zaštititi pacijenta od težih aritmija, a takođe i naprasne smrti.
- Test na nagibnom stolu: koristi se za određivanje uzroka sinkope (gubitka svesti). Različiti su uzroci nastanka sinkopa. Kod nekih osoba nastanak sinkope je u vezi sa abnormalnim refleksima nervnog sistema, koji dovode do usporenog rada srca i širenja krvnih sudova tj. pada krvnog pritiska. Kada se to desi, dolazi do smanjenja krvi u mozgu i gubitka svesti. Ovaj tip sinkope se naziva vazovagalna sinkopa. Ova sinkopa nije opasna po život osim kada nastane neočekivano i izazove povrede.
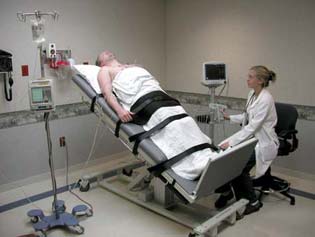
Test je bezbedan za pacijenta. Pacijent legne na specijalan sto koji ima bezbednosni pojas i oslonac za noge. Priključi se EKG radi monitorisanja srčane radnje i na nadlakticu se postavi mažetna za merenje krvnog pritiska. Pacijent se veže, a zatim nakon 15 minuta ležanja počinje test. Sto se naginje pod različitim uglovima npr. na 30 stepeni 2 minuta, na 45 stepeni 2 minuta, na 70 stepeni 45 minuta. Glava je uvek iznad nogu. Pacijent treba da kaže kad oseti bilo kakve simptome za vreme testa. Sve vreme se meri krvni pritisak i monitoriše EKG.
Ako se kod pacijenta ne pojavi sinkopa za vreme testa, može se ubrizgati lek sličan adrenalinu, koji nam pomaže da procenimo simptome i reakciju krvnog pritiska i frekvence srca pacijenta na stres sličan adrenalinu. Nakon ubrizgavanja leka sto se ponovo nagne na 70 stepeni 45 minuta.
Ako pacijent dobije sinkopu za vreme testa, sto se vraća u horizontalnu poziciju do oporavka pacijenta. Simptomi vazovagalne sinkope su: mučnina, znojanje bledilo, lupanje srca, nesvestica.
Pozitivan test znači da pacijent dobija sinkopu koja je uzrokovana nenormalnim promenama krvnog pritiska ili frekvence srca.
TERAPIJA SRČANIH ARITMIJA
CILJ TERAPIJE:
- otklanjanje simptoma
- prevencija komplikacija (tromboembolije, kardiomiopatije)
- prevencija naprasne smrti
MEDIKAMENTOZNA
- Leči se uzrok aritmije ako je poznat (koronarna bolest srca, srčane mane, srčana slabost, hipertireoza, poremećaj elektrolita…)
- Antiaritmici (postoji 4 grupe antiaritmika)
- Antikoagulantna terapija kod nekih aritmija radi smanjenja rizika od tromboembolijskih komplikacija.
Antiaritmici klasifikovani po Vaughan-Williams
| Klasa | Preparat |
| IA | Chinidin Disopyramid Prajmalin |
| IB | Mexiletin |
| IC | Flecainid Propafenon |
| II | Bisoprolol Metoprolol Propranolol |
| III | Sotalol Amiodaron |
| IV | Verapamil Diltiazem |
NEMENDIKAMENTOZNA
- DC kardioverzija (primena električne energije u akutnim stanjima kod ubrzanog ritma i hemodinamske nestabilnosti (sinkopa, znaci srčane slabosti, pad arterijskog krvnog pritiska…) radi normalizovanja srčanog ritma.
- kateter-ablacija (radiofrekventna ablacija).
- implantacija pacemakera i kardioverter defibrilatora
- hirurška terapija
Radiofrekventna ablacija – je procedura koja se koristi za lečenje atrijalne fibrilacije (treperenje pretkomora, “apsolutna aritmija”), nodalne kružne tahikardije i supraventrikularne tahikardija preko akcesornih puteva i nekih vrsta komorskih aritmija. Primenjuje se kada atrijalna fibrilacija ne može da se kontroliše lekovima ili kada pacijent iz nekog razloga ne može da uzima antiaritmike.
Ubacuje se kateter preko arterije u preponi i uvodi u srce. On se koristi da stimuliše srčani mišić i snimi njegovu električnu aktivnost. To nam pomaže da otkrijemo sa kog mesta u miokardu polaze abnormalni impulsi. Preko katetera se šalje radiofrekventna energija koja izvrši destrukciju tkiva i na tom mestu se stvara ožiljak koji sprečava dalje širenje impulsa kroz srce. Aritmija često nastaje u zonama oko plućnih vena, pa se oko njih cirkulatorno vrši destrukcija tkiva i tako stvaraju ožiljci koji su izolatori za sprovođenje impulsa. Ova intervencija traje preko 4 sata. Uspeh terapije je >90%, a komplikacije su minimalne.
PACEMAKERI
Ako srce radi suviše sporo ili suviše brzo ili neregularno, srčane šupljine ne mogu adekvatno da se pune krvlju, a zbog toga ne mogu ni da ispumpaju, sa svakom kontrakcijom, dovoljnu količinu krvi na periferiju. Ćelije ne dobijaju dovoljno kiseonika i javljaju se simptomi ishemije: slabost, umor, vrtoglavica, gubitak svesti, bol u grudima itd. Iz ovih razloga se ugrađuje pacemaker.
Pacemaker je veštački elektrostimulator srca koji isporučuje električne impulse preko elektroda pričvršćenih za srčani mišić i na taj način reguliše rad srca. Osnovna svrha pacemakera je da održi odgovarajući srčani ritam. Sastoji se od generatora električnih signala (baterije) i elektroda koje provode impulse do srca. Najčešće se koristi ako prirodni pacemaker srca nije dovoljno brz ili ako postoje blokovi u provođenju impulsa, ali takođe i kod nekih tipova aritmija koje ne mogu da se reše medikamentozno. Moderni pacemakeri se mogu programirati spolja na optimalan ritam za pojedine pacijente.
ŠTA SVE MOŽE PACEMAKER?
- ubrzava spori srčani ritam
- kontroliše aritmiju
- kontroliše rad komora kad trepere pretkomore (atrijalna fibrilacija)
- kontroliše električnu signalizaciju između pretkomore i komore kao i između obe komore
- prevenira opasne aritmije.
VRSTE PACEMAKERA
Privremeni pacemakeri se koriste kod akutnog infarkta srca ako postoji teška bradikardija usled ishemije. U ovakvim slučajevima pacemaker nije implantiran već postoji mali uređaj koji spolja šalje električne signale do srca (preko elektrode koja se ubaci u desnu komoru srca). Ako se srčana frekvenca popravi nakon izvesnog vremena, pacemaker se odstrani. Privremena elektrostimulacija se postavlja pre ugradnje trajnog pacemakera ili kad je uzrok usporenog rada srca prolazno stanje (privremeno smanjeno snabdevanje krvlju ili štetno djelovanje lekova).
Stalni pacemakeri se koriste kod teških bradikardija (usporen rad srca), kod nekih aritmija, kod srčane slabosti, kod sinkopa, kod kongenitalno produženog QT intervala, hipersenzitivnog karotidnog sinusa.
Pacemakeri mogu imati jednu, dve ili tri elektrode, pa se dele na: jednošupljinski (elektroda se implantira u desnu pretkomoru ili u desnu komoru), dvošupljinski (desna pretkomora, desna komora), biventrikularni (desna pretkomora, desna komora, leva komora).
Fiziološki elektrostimulatori: oponašaju prirodno kucanje srca i koriste senzore koji beleže mišićnu aktivnost, frekvenciju disanja, temperaturu, zasićenost kiseonikom i sl. te tako otkrivaju da li treba povisiti frekvenciju srca u odgovoru na telesno opterećenje. Ovakvi elektrostimulatori poboljšavaju podnošenje telesnih opterećenja i ublažuju simptome bolje nego fiksni elektrostimulatori.
Najnovije generacije pacemakera reaguju i na mentalne promene, npr. iznenadne promene srčane frekvencije i krvnog pritiska u stanjima emocionalnog stresa.
OZNAKE ELEKTROSTIMULATORA
Pacemakeri se razlikuju po vrsti srčane šupljine koju stimulišu, šupljini u kojoj se detektuje impuls, po načinu odgovora na električni impuls, mogućnosti prilagođavanja frekvence i antitahikardnom delovanju.
Tip i funkcija elektrostimulatora označava se sa tri do pet slova.
Prvo slovo označava srčanu komoru koja se stimuliše:
A – označava stimulaciju pretkomora
V – označava stimulaciju komora
D – označava stimulaciju obe šupljine (dual, dvošupljinski)
Drugo slovo označava u kojoj se komori detektuje električni signal – u tu svrhu koriste se takođe slova A, V i D s istim značenjem kao za prvo slovo.
Treće slovo opisuje način odgovora na primljeni električni signal:
O – nema odgovora na detektovani signal
I – elektrostimulacija se sprečava (inhibicija)
T – nakon detekcije signala srčano tkivo se električno stimuliše (trigeruje)
D – dvostruki odgovor (T + I)
Četvrto slovo označava mogućnost programiranja, prilagođavanja frekvencije:
O – nijedna
P – jednostavna programabilnost
M – multiprogramabilnost (višestruka mogućnost programiranja)
C – telemetrija (beleženje signala na udaljenosti)
R – podešavanje brzine – elektrostimulacija se prilagođava brzini kucanja srca, tzv. ˝fiziološka˝ elektrostimulacija
Peto slovo postoji ako stimulator ima delovanje protiv ubrzane frekvencije srca (antitahikardno delovanje):
O – nijedno
P – antitahikardna stimulacija
S – elektrošok
D – dvostruki (P + S)
INDIKACIJE ZA UGRADNJU
- Sindrom bolesnog sinusnog čvora (“sick sinus syndrom, SSS”)
- Simptomatska sinusna bradikadija
- tahikardno-bradikardni sindrom
- Fibrilacija atrija (treperenje pretkomora)
- AV blok III stepena
- Hronotropna inkompetenca (nesposobnost ubrzanja srčanog rada za vreme fizičkog opterećenja)
- Sindrom produženog QT intervala
- Srčana resinhronizaciona terapija (biventrikularni pacemaker-CRT)
- Kardiomiopatija (hipertrofijska ili dilatativna)
- Teška neurokardiogena sinkopa
UGRADNJA ELEKTROSTIMULATORA
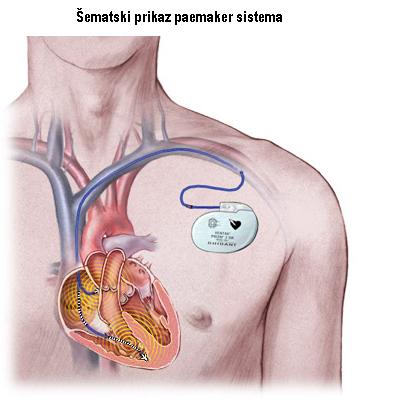
Pacemakeri se postavljaju u sterilnim hirurškim uslovima. Pacijent se lako sedira. Ugradnja je danas rutinski zahvat koji obično traje manje od jednog sata. U području leve ili desne ključne kosti anestezira se koža, napravi mali rez i oblikuje džep u koji se postavlja baterija pacemakera. Elektrode (žice) koje beleže srčanu električnu aktivnost i prenose potrebne impulse iz generatora u srce, ubace se kroz venu i pričvršćuju za srčani mišić. Rendgenskim praćenjem se proverava jesu li elektrode postavljene na željeno mesto u srcu. Tek nakon što se testira rad elektroda one se spajaju s generatorom pod kožom. Nakon ugradnje pacijent 24 h mora da miruje da bi se izbegla dislokacija elektrode. U bolnici ostaje kratko, a po otpustu dobija karticu pacemakera sa svojim ličnim podacima i podacima o tipu pacemakera koju treba uvek da nosi sa sobom.
Pokreti ruke na strani pacemakera su blago ograničeni dok ne zaraste rana, a samo mesto na kojem je generator blago je osetljivo ili bolno.
NAKON UGRADNJE PACEMAKERA
Prvih dana nakon ugradnje potrebno je:
- izbegavati brze i silovite pokrete ramenom gdje je stimulator
- Ne podizati teret teži od 4,5 kg
- Izbegavati aktivnosti koje zahtevaju guranje ili vuču teških predmeta npr čišćenje snega ili košenje trave
- Ako se premorite prekinite sve aktivnosti
- Do 6 nedelja nakon operacije izbegavajte golf, tenis, plivanje
- Pokušajte da hodate što više radi vežbe
- Pitajte svog lekara kada možete nastaviti sa većim aktivnostima
- Vaš lekar će vam reći kada možete da se vratite na posao
I dalje možete koristiti kućne električne aparate ako su ispravni – televiziju, radio, muzičke linije, video, fen za kosu, električno ćebe, mikrotalasnu peć, kompjuter, fax, sva kuhinjska električna pomagala. Za fiksni telefon nema nikakvih ograničenja. Za telefoniranje mobilnim telefonom preporučuje se koristiti uho suprotno od strane gde je ugrađen elektrostimulator te izbegavati držanje mobilnog telefona u džepovima na grudima iznad uređaja. Rendgenska snimanja, mamografija i ultrazvučna snimanja nisu ograničena, kao ni zubarski zahvati. Osobama s pejsmejkerom nije kontraindikovano bavljenje sportom, putovanje, ali bez preterivanja, sve u zavisnosti od pejsmejkera, osnovne bolesti srca i opšteg fizičkog stanja.
Preporučuje se oprez kod: radio predajnika ili repetitora, TV predajnika ili repetitora, radara, visokonaponskih vodova, transformatora i industrijske opreme s velikom električnom strujom: aparati za zavarivanje, peći za keramiku i sl, medicinske opreme: skeneri s magnetnom rezonancom (MRI), terapija jonizujućim zračenjem, defibrilatori, transkutana dijatermijska stimulacija nerava (TENS), detektora metala na aerodromima i u bankama, uređaja za zaštitu od krađe u robnim kućama.
POREMEĆAJI FUNKCIJE PACEMAKERA
Nemogućnost izlaza energije: zbog istrošene baterije, preloma elektrode, prekomernog “sensinga” (sposobnost pacemakera da prepozna i odgovori na električnu aktivnost srca. Kako će pacemaker odgovoriti zavisi od načina programiranja). Nastaje inhibicija rada pacemakera.Nemogućnost depolarizacije: nakon isporučivanja električne energije iz baterije pacemakera ne dolazi do pojave kontrakcije komore. Ova komplikacija nastaje zbog frakture elektrode, dislokacije elektrode, povećanog praga pacemakera, infarkta na mestu gde je smešten vrh elektrode, lekova (Flecainid), metaboličkih poremećaja (hiperkalemija, acidoza, alkaloza), itd.Prekomerni “sensing”: kada pacemaker preterano registruje nesrčanu električnu aktivnost, pa dolazi do inhibicije rada pacemakera. Tada dolazi do usporenja srčanog rada, jer pacemaker sporije isporučuje impulse nego što je predviđeno. Ova komplikacija može nastati zbog mišićne aktivnosti (dijafragme i grudnih mišiča) ili zbog elektromagnetne interferencije. Rešava se reprogramiranjem pacemakera i smanjenjem senzitivnosti.Smanjen “sensing” – nesposobnost pejsmejkera da senzuje P talas ili R zubac što dovodi do isporuke vremenski neadekvatnih i asinhronih impulsa iz pacemakera. Često se može rešiti programiranjem pejsmejkera na osetljivije parametre. Nastaje zbog lošeg pozicioniranja elektrode, dislokacije elektrode, infarkta srca ili slabe baterije pacemakera.Tahikardija uzrokovana pacemakerom: može nastatati ako se pojavi prevremena komorska kontrakcija (VES) koja se retrogradno prenese preko AV čvora u pretkomoru, i nadraži je. Ovo registruje pacemaker koji tada stimuliše komore i dolazi do tahikardije. Odbegli pacemaker: poremećaj funkcije pacemakera može dovesti do pojave životno ugrožavajućih veoma brzih tahikardija (od oko 400/min). Najčešći uzroci su istrošena baterija i spoljno oštećenje pacemakera. Retko se javlja i zahteva hitnu intervenciju. Spoljni magnet može usporiti rad pacemakera, ali nekad je potrebno napraviti rez iznad baterije i odvojiti je od elektrode.Pacemaker sindrome je fenomen u kom se pacijent oseća loše nakon ugradnje pacemakera tj. progresivno se pogoršavaju simptomi srčane slabosti. Nastaje zbog gubitka pretkomorsko-komorske sinhronije. Gubi se atrijalni doprinos punjenju srca, pa minutni volumen i krvni pritisak padaju. Obično je potrebna promena pacemakera (jednošupljinskog (elektroda samo u pretkomori) u dvošupljinski (elektrode u pretkomori i komori)) da bi se obnovila sinhronija pretkomora i komora. Twiddler’s syndrome je svesno ili nesvesno uvrtanje pacemakera od strane pacijenta. Stalna manipulacija pejsmejkerom može dovesti do oštećenja ili loma elektrode, kao i do njenog deplasmana.
KOMPLIKACIJE NAKON UGRADNJE PACEMAKERA
Komplikacija je vrlo malo i uglavnom su sporadične. Nakon same ugradnje najčešće se dogodi dislokacija elektrode koju treba ponovo ispravno pozicionirati. Može se javiti infekcija ili ređe dekubitus na mestu ležišta generatora, te eventualno fraktura elektrode (kod starijih elektroda).
Na šta treba obratiti pažnju:
Ako koža iznad mesta implantacije pacemakera otiče i/ili pocrveni, ako se jave vrtoglavica, nesvestica, slabost, nevoljno grčenje mišića, pacijent treba da se javi lekaru. Najbolje je za pacijenta da sam povremeno kontroliše puls na ruci.
KONTROLE RADA PACEMAKERA
Nakon ugradnje pacemakera vrše se kontrole rada pacemakera prvi put nakon 4-6 nedelja, a zatim jednom ili dva puta godišnje u zavisnosti od procene lekara. Vek baterije je 7-10 godina što zavisi od tipa pacemakera i prirode bolesti pacijenta. Ako je ritam pacijentovog srca brži od pacemakera, pa se pacemaker uključuje povremeno, trajanje se može i značajno produžiti.
ZAMENA BATERIJE
Nakon isteka baterije pacemakera, vrši se zamena. Ako elektrode uredno funkionišu, one se ne diraju već se samo uloži nova baterija i spoji sa elektrodama.
IMPLANTIBILNI KARDIOVERTER DEFIBRILATOR (ICD)
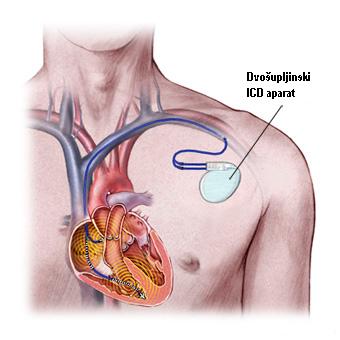
To je aparat koji se koristi u lečenju pacijenata sa ventrrikularnim aritmijama a u cilju sprečavanja naprasne srčane smrti. Aparat je sposoban da „prepozna“ komorsku tahikardiju i fibrilaciju i da slanjem električnog impulsa izvrši konverziju ritma u sinusni ritam ili defibrilaciju i time spreči smrt pacijenta.
Sličan je pacemakeru, sastoji se iz baterije i elektroda. Neki aparati imaju u sebi i pacemaker i ICD, za pacijente kojima su potrebne obe funkcije. Implantira se kao i pacemaker. Komplikacije su slične kao kod pacemakera.
KOME SE IMPLANTIRA?
- Pacijentima koji su preživeli zastoj srčanog rada (srčani arest) zbog komorske fibrilacije (treperenja) ili nestabilne, postojane komorske tahikardije.
- Pacijentima koji imaju strukturnu bolest srca i spontane postojane komorske tahikardije (stabilne ili nestabilne).
- Pacijentima sa sinkopama nepoznate prirode sa hemodinamski signifikantnom komoraskom tahikardijom ili fibrilacijom koja je izazvana u toku elektrofiziološkog ispitivanja.
- Pacijentima sa EF leve komore <35% zbog predhodnog infarkta srca i NYHA II ili III.
- Pacijentima sa dilatativnom kardiomiopatijom i EF <35% i NYHA II ili III.
- Pacijentima sa disfunkcijom leve komore nakon infarkta srca sa EF<30% i NYHA I.
- Pacijentima sa nepostojanom komorskom tahikardijom, EF <40% i indukovanom komorskom tahikardijom ili fibrilacijom u toku elektrofiziološkog monitoringa.
- Pacijentima sa neobjašnjivim sinkopama, značajnom disfunkcijom leve komore i neishemijskom dilatativnom kardiomiopatijom.
- Pacijentima sa postojanom komorskom tahikardijom
- Pacijentima sa hipertrofičnom kardiomiopatijom koji imaju jedan ili više faktora rizika za naprasnu smrt.
Srčane aritmije u trudnoći
Za vreme trudnoće se dešavaju neke hemodinamske promene kao što su povećanje volumena krvi i minutnog volumena srca i smanjenje sistemskog otpora krvnih sudova i krvnog pritiska. Totalni volumen krvi poraste za oko 50% od normalne vrednosti.
Srčana frekvenca se ubrzava za oko 15-20 udara/minuti. Kod nekih trudnica se pojavljuju nespecifične EKG promene (ST segmenta i T talasa) koje se obično vide u prekordijalnim odvodima (V1-V6) i koje nestaju nakon porođaja. U kasnijoj fazi trudnoće, polusedeći položaj može dovesti do pada krvnog pritiska zbog kompresije materice na donju šuplju venu, što dovodi so vrtoglavice, nekad i gubitka svesti, a svi simptomi se povlače nakon okretanja na bok.
Ekstrasistole
Pretkomorske (SVES) i komorske ekstrasistole (VES) ne moraju uvek da daju simptome, pa se otkriju sasvim slučajno na EKG-u. Obično nisu opasne i ne moraju da se leče ako trudnica nema strukturno srčano oboljenje (koronarna bolest srca ili srčana slabost). Ako je potrebno, leče se beta blokerima (SVES i VES), verapamilom (SVES) i lidocainom (VES).
Supraventrikularna tahikardija
Od supraventrikularnih tahikardija najčešća je AV nodalna reentry tahikardija koja je benigna po prirodi, ali u prisustvu neke srukturne bolesti srca, može proizvesti hemodinamske promene. AV reentry tahikardija je druga najčešća tahikardija u trudnoći, a nastaje usled prisustva akcesornog puta provođenja impulsa. Često uzrokuje simptome zbog visoke frekvence srca i zahteva medikamentoznu terapija ili električnu konverziju ritma da bi se poboljšala srčana funkcija i uklonili simptomi.
Atrijalna fibrilacija i flater retko nastaju za vreme trudnoće i obično su udružene sa metaboličkim poremećajima kao što su tireotoksikoza ili urođenje srčane mane. Ako ove aritmije nastanu, treba da se leče brzo zbog povećanog rizika od tromboembolije i rizika ploda zbog poremećaja hemodinamike. Aritmije su opasnije ako postoji srukturna bolest srca kod trudnice (srčana slabost, urođene mane srca ili prisustvo akcesornih puteva provođenja električnih nadražaja kroz srce). Potrebna je kontrola ritma i frekvence srca. U ovim slučajevima se koriste beta-blokeri, verapamil i digoxin.
Kod supraventrikularne tahikardije može se inicijalno pokušati sa vagalnim manevrima. Adenosine može takođe da se koristi za prekidanje reentry tahikardija. Digoxin, beta-blokeri, i kalcijum antagonisti takođe mogu da se koriste za prekidanje supraventrikularne tahikardije. Amiodarone treba izbegavati zbog njegovog dugog poluživota i štetnog dejstva na plod (abnormalnosti štitaste žlezde i usporavanje srčanog ritma).
Komorska tahikardija
Kad nastane u toku trudnoće treba ispitati da li postoji neka organska bolest srca. Ako nema organske bolesti srca, ova tahikardija je obično monomorfna, dobro se kontroliše beta blokerima i ima dobru prognozu. Mogu se korisiti i lidocain i propafenon kao i elektrokonverzija ritma. Faktori koji je mogu provocirati su: fizički napor, emocionalni stres itd. Ventrikularna tahikardija koja se pojavi u poslednjem trimestru trudnoće ili u okviru od 6 meseci nakon porođaja je sumnjiva na razvoj peripartalne kardiomiopatije.
Metabolički poremećaji koji nastaju zbog pojačane funkcije štitaste žlezde i izraženog povraćanja u trudnoći mogu takođe izazvati komorsku tahikardiju. Teška hipertenzivna kriza zbog povišenog nivoa adrenalina i noradrenalina ili ishemija miokarda takođe mogu izazvati komorsku tahikardiju.
Wolff-Parkinson-White-ov sindrom
Neke žene sa WPW sindromom mogu imati češće epizode tahikardije za vreme trudnoće, a neke mogu dobiti prve simptome ovog poremećaja tek u trudnoći.
Kongenitalni produženi QT sindrom
Za vreme trudnoće, povećanje frekvence srca može biti zaštita kod ove bolesti. Međutim, u periodu nakon porođaja, srčana frekvenca pada, a porodilja je izložena stresu zbog noćnih buđenja i brige za novorođenče. Tada je povećan rizik od posebne vrste komorske tahikardije tzv. torsade de pointes. Beta blokeri su lekovi izbora.
Bradikardne aritmije: bez medikamentozne TH, a ako je potrebno ugrađuje se pacemaker.
Hipertrofična kardiomiopatija
Žene sa hipertrofičnom kardiomiopatijom obično tolerišu trudnoću bez komplikacija. Primećena je povećana incidenca komorske tahikardije i zabeleženi su slučajevi fatalnih aritmija. Većina žena toleriše trudnoću i može uspešno da se leči beta blokerima.
Lečenje
Do danas, nema jasne evidencije o bezbednosti lečenja antiaritmicima za vreme trudnoće. Ove lekove treba koristiti samo ako je to neophodno, tj kod osoba sa teškim simptomima ili hemodinamskom nestabilnošću. U tim slučajevima treba koristiti preporučene antiaritmike u što je moguće manjim dozama.
Upotreba antiaritmika se dalje komplikuje farmakokinetskim promenama koje se javljaju za vreme trudnoće. Promene u absorpciji leka mogu nastati zbog smanjenja pokretljivosti želuca i creva i promene u kiselosti želudačne sredine. Povećanje volumena tečnosti u krvnim sudovima trudnice, utiču na distribuciju leka. Redukcija nivoa serumskih proteina može povećati količinu slobodno cirkulišućeg leka u krvi što povećava toksičnost leka. Povećanje eliminacije leka može nastati zbog pojačane bubrežne ekskrecije i povećanja metabolizma u jetri. Zbog svih ovih faktora, potrebne su češće kontrole da bismo bili sigurni da su date odgovarajuće doze leka.
Rizik od oštećenja ploda varira u toku trudnoće. Najveći je u prvih 8 nedelja. Nakon tog perioda se smanjuje, ali rizik od smanjenja rasta ploda i dalje ostaje. Ako je moguće, treba izbegavati upotrebu antiaritmika u prvom trimestru trudnoće. Većina antiaritmika spada u kategoriju C, a to su lekovi za koje nema dovoljno studija o efektu na ljudima ili koji su pokazali štetne efekte na životinjama. Ima nekoliko antiaritmika kategorije B (lekovi koji nisu pokazali signifikantne štetne efekte na ljudima), a to su Lidocain i Sotalol. Antiaritmici kod kojih je dokazano štetno dejstvo na fetus, spadaju u kategoriju D, a to su Amiodaron i Atenolol. Amiodaron izaziva smanjenje funkcije štitaste žlezde, usporen rast ploda i prevremeni porođaj.
Radiofrekventna ablacija je kontraindikovana u trudnoći, ali eksterna kardioverzija može da se koristi kada je to klinički indikovano u trudnica koje su hemodinamski nestabilne. U nekim centrima trudnicama sa ponavljanim komorskim tahikardijama ugrađuju kardioverter defibrilator.
Antiaritmici:
Klasa: Ia
Lekovi: Quinidin, Procainamid, Disopyramide
Trudnoća: Kategorija C
Klasa: Ib
Lek: Lidocain
Trudnoća: Kategorija B
Lek: Mexiletine, Tocainid
Trudnoća: Kategorija C
Klasa: Ic
Lek: Flecainid, Propafenon
Trudnoća: Kategorija C
Klasa: II
Lek: Beta-blokeri izuzev Atenolola (ketegorija D)
Trudnoća: Kategorija C
Klasa: III
Lek: Amiodaron
Trudnoća: Kategorija D
Lek: Bretylium, Dofetilid, Ibutilid
Trudnoća: Kategorija C
Lek: Sotalol
Trudnoća: Kategorija B
Klasa: IV
Lek: Verapamil, Diltiazem
Trudnoća: Kategorija: C
Kategorija A: Adekvatne i dobro kontrolisane studije nisu pokazale rizik za fetus u prvom trimestru trudnoće (i nema evidencije rizika u kasnijoj fazi trudnoće).
Kategorija B: Studije na životinjama nisu pokazale rizik za fetus i nema adekvatne i dobro kontrolisane studije na trudnicama niti studije na životinjama koje su pokazale štetne efekte.
Kategorija C: Studije na životinjama su pokazale štetne efekte na fetus i nema adekvatnih studija na ljudima, ali postoji potencijalna korist od upotrebe leka u trudnica bez obzira na potencijalni rizik.
Kategorija D: Postoje evidencije za rizik na humani fetus bazirane na studijama na ljudima, ali postoji potencijalna korist od upotrebe leka u trudnica bez obzira na potencijalni rizik.
Kategorija X: Studije na životinjama su pokazale fetalne abnormalnosti i/ili povećan rizik za humani fetus koji je veći od koristi samog leka.
ZAKLJUČAK
Terapiju treba sprovesti u sledećim slučajevima:
- Kada aritmija uzrokuje hemodinamske poremećaje koji mogu da ugroze stanje majke i/ili fetusa (zbog smanjenja protoka krvi u materici)
- Ako su simptomi aritmije nepodnošljivi za majku.
Ako imate osećaj aritmije, ubrzan ili usporen rad srca, gubitak svesti, pozovite ordinaciju “Dr Tisa Kojadinović” – kardiolog Novi Sad, i zakažite pregled. U našoj ordinaciji radi tim subspecijalista interne medicine koji zajednički brinu o Vašem zdravlju: endokrinolog, pulmolog, radiolog, internista.

